Почему возникает лимфома и как ее распознать
О том, что такое лимфома и чем она опасна, рассказывает врач-гематолог, второй квалификационной категории ГБУЗ «Областной онкологический диспансер» Анна Попова.
15 сентября — Всемирный день борьбы с лимфомой. Этот день проводится по инициативе Всемирного общества больных лимфомами, призывающего активно помогать пациентам с этим недугом. В настоящий момент оно насчитывает более семи тысяч участников. В задачи данного сообщества входит информационная пропаганда и разъяснительная работа с мировым социумом, повышающая осведомленность о симптоматике лимфом, чтобы увеличить раннюю выявляемость заболевания, а так же профилактика развития лимфом.
Проблемой лимфомы занимаются онкологи и гематологи, так как данное заболевание относится к злокачественным новообразованиям. Так что же это такое?
Лимфома — гетерогенная группа заболеваний лимфатической ткани, характеризующихся увеличением лимфатических узлов и/или поражением различных внутренних органов, в которых происходит бесконтрольное накопление «опухолевых» лимфоцитов.
Лимфоцит — белая клетка крови, являющаяся главным компонентом иммунной системы организма. При лимфоме в результате неограниченного деления «опухолевых» лимфоцитов их потомки заселяют лимфатические узлы и/или различные внутренние органы, вызывая нарушение их нормальной работы.
Термином «лимфома» обозначают большое количество различных видов заболевания, существенно отличающихся друг от друга по своим проявлениям и подходам к их лечению.
Все лимфомы делятся на две основные группы:
1. Лимфома Ходжкина или лимфогранулематоз (ЛХ);
2. Неходжкинские лимфомы (НХЛ).
Лимфогранулематоз или Ходжкинская лимфома поражает чаще всего людей двух возрастных групп: около 20 и от 50 до 60 лет. Лимфомами болеют люди разного возраста с раннего детства до глубокой старости. Продолжительность жизни больных колеблется в широких пределах в зависимости от клинических и иммуноморфологических вариантов лимфом. Заболеваемость лимфомами в последние годы имеет тенденцию к неуклонному росту.
Причины лимфомы
Точные причины возникновения лимфомы не известны. Несколько факторов
связаны с повышенным риском развития лимфомы. Это такие факторы риска, как:
1. Возраст. Как правило, риск Неходжкинскихлимфом (НХЛ) увеличивается с возрастом. ЛимфомаХоджкина у пожилых людей связана с более неблагоприятным прогнозом.
2. Инфекции:
• ВИЧ-инфекция;
• заражение вирусом Эпштейна-Барр (ВЭБ) (этиологический фактор мононуклеоза);
• Инфекция HelicobacterPylori (вызывается бактерией, которая живет в пищеварительном тракте);
• заражение вирусом гепатита В и вирусом гепатита С.
3. Медицинские состояния, подавляющие иммунную систему: ВИЧ-инфекция, аутоиммунные заболевания, использование иммунноподавляющей терапии (часто после трансплантации органов), иммунодефицитные заболевания(тяжелый комбинированный иммунодефицит).
4. Воздействие токсичных химических веществ во время работы в сельском хозяйстве и при других занятиях с токсичными химическими веществами, такими как: пестициды, гербициды, бензол, использование краски для волос.
Наличие данных факторов риска вовсе не означает, что у человека на самом деле развиваются лимфомы. В действительности у большинства людей с одним или несколькими из этих факторов риска лимфома отсутствует.
Симптомы и признаки
Часто первым признаком лимфомы становится безболезненный отек в области шеи, под рукой или в паху, увеличение селезенки. Увеличенный лимфатический узел иногда вызывает другие симптомы, сдавливая вены или лимфатические сосуды (отек руки или ноги), нерва (боль, онемение или покалывание) или желудка (раннее чувство насыщения). Увеличение селезенки может стать причиной боли или дискомфорта в животе. Необходимо помнить, что лимфома может протекать бессимптомно.
Симптомы опухолевой интоксикации (В-симптомы):
1. Лихорадка выше 38С не менее трех дней подряд без признаков воспаления;
2. Ночные профузные поты;
3. Похудание на 10% массы тела за последние шесть месяцев;
4. Зуд (у 25% пациентов развивается зуд чаще всего в нижних конечностях, но это может произойти в любом месте, быть локальным или распространяться по всему телу).
Указанные симптомы являются неспецифическими. Это означает, что они могут быть вызваны огромным разнообразием состояний, не связанных с лимфомами. Например, они могут быть признаками гриппа или другой вирусной инфекции, но в таких случаях симптомы не могут продолжаться очень долго. При лимфоме симптомы сохраняются в течение долгого времени и не могут быть объяснены инфекцией или другой болезнью.
Постановка диагноза или оценки степени заболевания
Стадия I (в начале болезни). Лимфома находится в одной области лимфатических узлов или в одной области органа вне лимфатических узлов.
Стадия II (местно-распространенное заболевание). Лимфома находится в двух или более лимфатических узлах, расположенных на одной стороне диафрагмы, или в одной области лимфатических узлов и близлежащих тканей или органов.
Стадия III (прогрессирующая стадия). Лимфома поражает две или более области, в которых расположены лимфатические узлы, либо один лимфатический узел и один орган на противоположных сторонах диафрагмы.
Стадия IV (широко распространенная или рассеянная). Лимфома, вышедшая за пределы лимфатических узлов и селезенки, распространилась в другое место или орган, такой как: костный мозг, кости или в центральную нервную систему.
Для определения прогноза у больных с лимфомой был разработан специальный международный прогностический индекс (МПИ).
Выделяют следующие прогностически неблагоприятные факторы:
1. Возраст (старше 60 лет);
2. Стадия заболевания (III-IV);
3. Общее состояние больного;
4. Число зон экстранодальногопоражения (вне лимфатического узла) (более1);
5. Повышение уровня лактатдегидрогеназы (ЛДГ) в сыворотке крови.
Лечение лимфом
Для лечения лимфом применяются все виды противоопухолевой терапии. Хирургическое лечение считается показанным только при одиночных первичных лимфомахжелудочно-кишечного тракта. Попытки радикального удаления лимфом с поражением периферических лимфоузлов, средостения, кожи, миндалин и других органов и тканей нецелесообразны.
Лучевая терапия — эффективный метод лечения лимфом. Местные рецидивы в зоне облучения редки. Тем не менее, лучевая терапия при лимфомах в виде самостоятельного метода лечения применяется редко. Лучевая терапия используется в основном в комбинации с химиотерапией (ХТ) в качестве завершающего этапа лечения.
Химиотерапия – универсальный метод лечения, применяется при всех иммуноморфологических вариантах, стадиях и локализациях лимфом. Опухолевые лимфоузлы обнаруживают чувствительность практически ко всем имеющимся противоопухолевым препаратам.
Общая эффективность монохимиотерапии каждым препаратом колеблется в широких пределах, но при этом частота полных ремиссий невелика (10-30%). При использовании же полихимиотерапии (ПХТ) ремиссии развиваются значительно чаще и более продолжительны.
Целью медикаментозной терапии лимфомы является достижение полной ремиссии (полное исчезновение всех признаков заболевания) при проведении первой линии терапии.
Химиотерапия относится к системной терапии, а это означает, что препараты химиотерапии циркулируют в крови и влияют на все системы организма. Полихимиотерапию (ПХТ) чаще всего проводят в виде коротких циклов с интервалом две-три недели.
Лечение продолжают до полной ремиссии или до тех пор, пока противоопухолевое действие от цикла к циклу нарастает. Проводимое лечение не отменяют и не переводят больного на другие методы лечения сразу после первого курса лечения, если он оказался безрезультатным, за исключением случаев, когда заболевание прогрессирует.
Оценку эффективности лечения проводят после второго и третьего цикла ПХТ, а также после завершения всей программы лечения.
1. Полная ремиссия: полное исчезновение всех проявлений заболевания, выявляемых при помощи лабораторных и лучевых методов диагностики, а также клинических симптомов, если они имели место до начала заболевания.
2. Частичная ремиссия: уменьшение всех очагов поражения не менее чем на 50% и отсутствие новых очагов поражения или признаков увеличения какого-либо из ранее диагностированных очагов поражения.
3. Рецидив (после полной ремиссии) или прогрессирование (после частичной ремиссии или стабилизации) заболевания: появление новых очагов более 15 мм в наибольшем измерении в процессе или после завершения лечения, или увеличениеодного уже известного очага более чем на 25%.
4. Стабилизация заболевания, когда показатели опухоли не соответствуют ни критериям полной ремиссии или частичной ремиссии и отсутствуют признаки прогрессирования заболевания.
Предупреждение лимфомы
Не существует известных способов предотвращения лимфомы. Существуют лишь стандартные рекомендации, чтобы избежать подтвержденных факторов риска, вызывающих развитие болезни. Заражение такими вирусами, как: ВИЧ, ВЭБ и гепатитов В и С, которые являются факторами риска развития лимфомы, можно предотвратить, практикуя безопасный секс, применяяодноразовые шприцы для инъекций, индивидуальные бритвы, зубные щетки и другие личные вещи, которые могут быть загрязнены инфицированной кровью или выделениями.
Прогноз
Перспективы лимфомы Ходжкина (ЛХ) очень благоприятны. Это одна из самых излечиваемых форм опухолей лимфатической системы. Многие люди живут с лимфомами в стадии ремиссии в течение многих лет после окончания лечения.
Источник
Солнце при лимфоме ходжкина
Больные лимфогранулематозом впервые обращаются к врачу с жалобами, вызванными либо опухолью шеи, либо средостения. Наиболее часто опухоль развивается в лимфатических узлах и редко — вне них; при этом распространение в соседние группы лимфатических узлов более характерно, чем “перескакивание” в более отдаленные области. У большинства больных диагноз устанавливают рано, на I или II стадии. Вовлечения локтевых, подколенных или брыжеечных лимфатических узлов обычно не происходит.
Для распределения по возрасту характерны два пика, ранний у двадцатилетних и поздний у шестидесятилетних.
Неходжкинские лимфомы развиваются из лимфоцитов; их также называют лимфоцитарными лимфомами. Заболеваемость этими опухолями за последние 20 лет значительно выросла, что частично можно объяснить распространением СПИДа. Неходжкинские лимфомы, в противоположность лимфоме Ходжкина, часто расположены вне лимфатических узлов и склонны к метастазированию; редко ограничиваются одной областью, поражая часто костный мозг и печень.
Для неходжкинской лимфомы более характерно вовлечение локтевых, подколенных и брыжеечных лимфатических узлов, а также кольца Вальдейера; практически все лимфомы ЖКТ — неходжкинские. В большинстве случаев болезнь выявляют на поздних стадиях.
2. Что такое кольцо Вальдейера?
Слизистая оболочка задней ротоглотки покрывает слой лимфатической ткани, образующей в определенных участках скопления — небные, язычные, глоточные и трубные миндалины. Если смотреть сзади, то они представляются в виде кольца вокруг стенки глотки, отсюда и термин «лимфатическое кольцо». Здесь может развиться первичная или метастатическая опухоль.
3. Зачем опухоли делят на стадии?
Опухоли делят на стадии в соответствии с распространенностью заболевания на момент первичного обследования. При использовании системы классификации TNM о тяжести опухоли судят на основании размера опухоли (tumor), наличия метастазов в лимфатические узлы (nodal) и отдаленных метастазов (metastasis). Классификация в соответствии с распространенностью заболевания позволяет выбрать терапию и предсказать течение болезни.
4. Как устанавливают стадию лимфомы?
Сбор анамнеза и объективный осмотр позволяют обнаружить системные симптомы и выявить вовлеченные группы лимфатических узлов. Лабораторные исследования включают полный анализ крови, определение концентрации креатинина, тесты функции печени, определение СОЭ, определение активности лактатдегидрогеназы и щелочной фосфатазы. Если при рентгенологическом исследовании грудной клетки обнаружено отклонение от нормы, то необходимо выполнить КТ грудной клетки.
Всем больным показаны КТ живота и таза, а также двусторонняя аспирация костного мозга и биопсия. Мнения о целесообразности выполнения лимфангиографии и диагностической лапаротомии противоречивы.
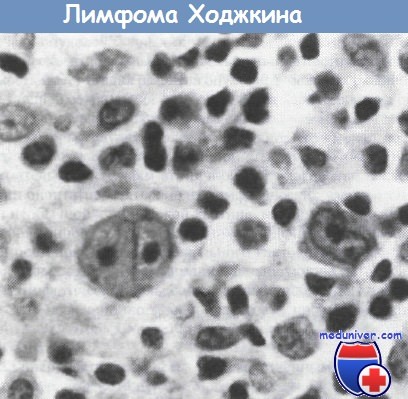
Видны типичные двухядерные RS-клетки и мононуклеарные ходжкинские клетки (х400).
5. По какой системе определяют стадию лимфомы Ходжкина и неходжкинской лимфомы низкой степени злокачественности?
Систему TNM применить нельзя, поскольку лимфома — злокачественная опухоль лимфатических узлов и первоначальное место ее развития обнаруживают редко. Таким образом, стадию определяют на основании локализации опухоли и наличия системных симптомов. Для ходжкинских и неходжкинских лимфом низкой степени злокачественности используют классификацию Ann Arbor:
— I стадия. Вовлечение лимфатических узлов одной области или локализованное поражение одного органа или ткани вне лимфатической системы
— II стадия. Вовлечение лимфатических узлов двух и более областей по одну сторону диафрагмы или локализованное поражение одного органа или ткани вне лимфатической системы и их регионарных лимфатических узлов.
— III стадия. Вовлечение лимфатических узлов, расположенных по обе стороны от диафрагмы, которое может сочетаться с локальным поражением соседнего органа (тканей) вне лимфатической системы, с поражением селезенки, или с поражением и того и другого.
— IV стадия. Диссеминированное (многоочаговое) поражение одного или нескольких органов вне лимфатической системы (включая костный мозг) с вовлечением соответствующих лимфатических узлов или без него или изолированное поражение органа вне лимфатической системы с поражением отдаленных лимфатических узлов.
Индекс Е обозначает поражение органа вне лимфатической системы, а индекс S — поражение селезенки при III или IV стадиях болезни. Е и S могут сочетаться, если опухоль распространилась за пределы лимфатической системы на окружающие ткани и, в гоже время, поразила селезенку.
Каждую стадию делят на подгруппы А и Б, основываясь на наличии или отсутствии общих симптомов. Если общих симптомов нет, то больного относят к подгруппе А. К подгруппе Б относят больных, которые без очевидных причин в течение 6 месяцев до установления диагноза похудели более чем па 10%, у которых развилась лихорадка с повышением температуры > 38°С или которые профузно потеют ночью; системные проявления называют Б-симптомами. Зуд часто включают в описание Б-симптомов, однако если он является единственным симптомом, то этого недостаточно для определения больного в подгруппу Б.
Например, у мужчины 24 лет, обратившегося с опухолевидным образованием шеи, не сопровождающимся местными и системными симптомами и поражением других участков тела, стадию болезни определяют как IA. Заболевание у женщины 70 лет с локализованной лимфомой кишки малого размера (низкой степени злокачественности), сопровождающейся поражением брыжеечных (регионарных) лимфатических узлов и повышением температуры тела до 38,5°С в течение последних 6 педель, соответствует стадии IIеВ.
6. Как определяют стадию при неходжкинских лимфомах средней и высокой степени злокачественности?
Стадию неходжкинских лимфом средней и высокой степени злокачественности определяют по модифицированной системе Национального Института Рака (National Cancer Institute):
— I стадия. Локализованная опухоль в лимфатическом узле или вне него.
— II стадия. Опухоль поражает два или более лимфатических узла или один участок вне лимфатической системы с дренирующими его лимфатическими узлами при отсутствии плохих прогностических признаков.
— III стадия. Сочетание II стадии с одним или несколькими плохими прогностическими признаками.
Плохие прогностические признаки включают:
(1) состояние по шкале Карповского 10 см;
(4) активность лактатдегидрогеназы сыворотки > 500 ME или
(5) поражение трех и более экстранодальных участков.

7. Что представляет собой шкала Карновского (Karnofsky)?
Данная шкала используется для оценки активности больного, по которой можно судить о тяжести заболевания. Если больной (больная) знает о болезни, однако не уменьшает своей активности, то состояние такого больного оценивают в 100%. По мере прогрессирования болезни активность снижается, и оценка уменьшается. Состояние больного, прикованного к постели, оценивают в 10%.
8. В чем различие между клинической и гистологической стадиями?
Клиническая стадия определяется на основании данных анамнеза, объективного осмотра и рентгенологического исследования. Увеличение лимфатических узлов, обнаруженное при КТ живота или лимфангиографии, говорит о субдиафрагмальной локализации опухоли. Определение гистологической стадии требует гистологического исследования всех тканей, которые могут быть вовлечены в процесс.
Для установления гистологической стадии в случае обнаружения при КТ живота или лимфапгиографии увеличенных лимфатических узлов необходима диагностическая лапаротомия с биопсией. На метод определения стадии указывает буква «с» (клиническая) или “р” (гистологическая), которую ставят перед номером стадии. Например, стадия сIII говорит об опухоли, проявляющейся увеличением лимфатических узлов, обнаруженным при КТ или лимфангиографии.
Если поражение лимфатических узлов установлено при лапаротомии с последующим гистологическим подтверждением, то стадию опухоли обозначают как рIII.
9. Опишите методику диагностической лапаротомии, цель которой — уточнить стадию лимфомы.
Срединный разрез обеспечивает доступ к зонам расположения лимфатических узлов. Вначале выполняют спленэктомию, после которой — клиновидную и пункционную биопсию каждой из долей печени. Лимфатические узлы берут из чревной, брыжеечиой, воротной, парааортальиой и паракавальной групп. У женщин, находящихся в пременопаузе, выполняют овариопексию.
При этой манипуляции яичники помещают за матку, что позволяет сохранить фертильность после облучения области таза приблизительно половине женщин. После ушивания раны выполняют повторную двустороннюю биопсию костного мозга. В настоящее время изучается возможность определения стадии с помощью лапароскопии.
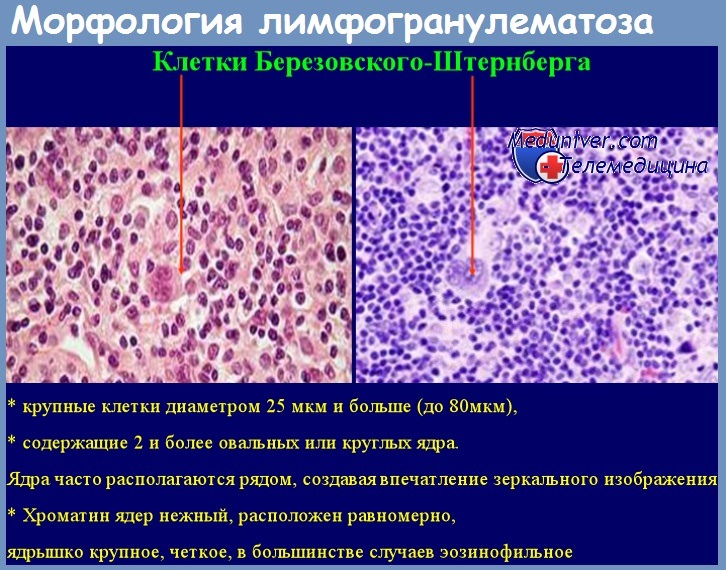
10. Назовите показания к диагностической лапаротомии.
Диагностическую лапаротомию следует выполнять, только если ее результаты могут изменить клиническую стадию и если уточнение стадии изменит план лечения. Изучение удаленного во время операции материала дает более точную информацию, чем клиническая оценка. Анализ лапаротомий, выполненных в Стэнфорде, показал, что у 43% больных, операция привела к изменению стадии.
Опухоли приблизительно 30% больных изначально отнесенных по клиническим признакам к I и II стадиями, после операции и исследования удаленного материала патологом были «повышены» до III или IV стадии. Наоборот, у 20% больных, отнесенных по клиническим признакам к III или IV стадии, распространенность опухоли была оценена завышений.
Однако в некоторых подгруппах вероятность поражения участков ниже диафрагмы настолько мала ( 
12. Что такое Рабочая формулировка (Working Formulation) для неходжкинских лимфом?
К большой группе пеходжкинских лимфом относят все лимфомы, не являющиеся лимфомой Ходжкина. В данную группу входят опухоли различных гистологических типов, для каждого из которых характерны свой вариант течения и прогноз. Ранние попытки классифицировать эти подтипы привели к созданию шести различных классификаций. Рабочая формулировка была создана для стандартизации номенклатуры неходжкинских лимфом.
Она делит все гистологические описания па три основные группы: низкой, средней и высокой степени злокачественности. Для опухолей, входящих в такую группу, течение, план лечения и прогноз похожи.
13. Как отличаются течение и исход различных заболеваний группы неходжкинских лимфом?
Лимфомы низкой степени злокачественности обычно протекают вяло; для них характерен медленный рост и длительный бессимптомный период. Агрессивные лимфомы быстро прогрессируют и, при отсутствии лечения, быстро приводят к смерти больного. Парадоксально, но химиотерапия наиболее эффективна при среднем и агрессивном подтипах опухоли.
Хотя лучевая терапия редко приводит к излечению при локализованной лимфоме низкой степени злокачественности, а па распространенной стадии болезни редко эффективна химиотерапия, медиана выживаемости измеряется годами, что можно объяснить естественным медленным развитием заболевания.
Лимфомы средней степени злокачественности часто отвечают па лечение комбинациями стандартных химиотерапевтических препаратов. Агрессивная и своевременная химиотерапия агрессивной лимфомы в 75% случаев ведет к полной ремиссии и к длительной выживаемости 50% больных.

14. Применяется ли при лечении лимфом хирургический метод?
Да. Локализованные неходжкинские лимфомы ЖКТ наиболее часто развиваются из лимфоидной ткани подслизистого слоя желудка. В этом случае операция является основой лечения, а полную резекцию опухоли па ранней стадии считают излечивающей процедурой. При более распространенных стадиях могут быть эффективными адъювантная лучевая терапия и химиотерапия.
Лимфома других отделов ЖКТ часто проявляется как экстренное хирургическое заболевание. Диагноз часто устанавливают во время операции — устранения перфорации, обструкции или кровотечения. При локализованной первичной опухоли ее следует резецировать.
15. Каков риск развития второй опухоли после успешного лечения лимфомы Ходжкина?
У больных, которых успешно лечили по поводу лимфомы, риск развития в течение жизни второй опухоли выше, чем в средней популяции. Наиболее часто вторая опухоль бывает представлена раком легкого или молочной железы, саркомой, лейкозом или неходжкинской лимфомой. Больным, которым проводилась лучевая терапия на область шеи, необходимо ежегодно проверять функцию щитовидной железы для выявления возможного пострадиационного гипотиреоза.
Молодых женщин, которым облучали грудную клетку, следует тщательно обследовать для выявления возможного рака молочной железы. Ежегодную маммографию начинают выполнять женщинам старше 40 лет сразу после лечения, а более молодым — спустя 8-10 лет.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
